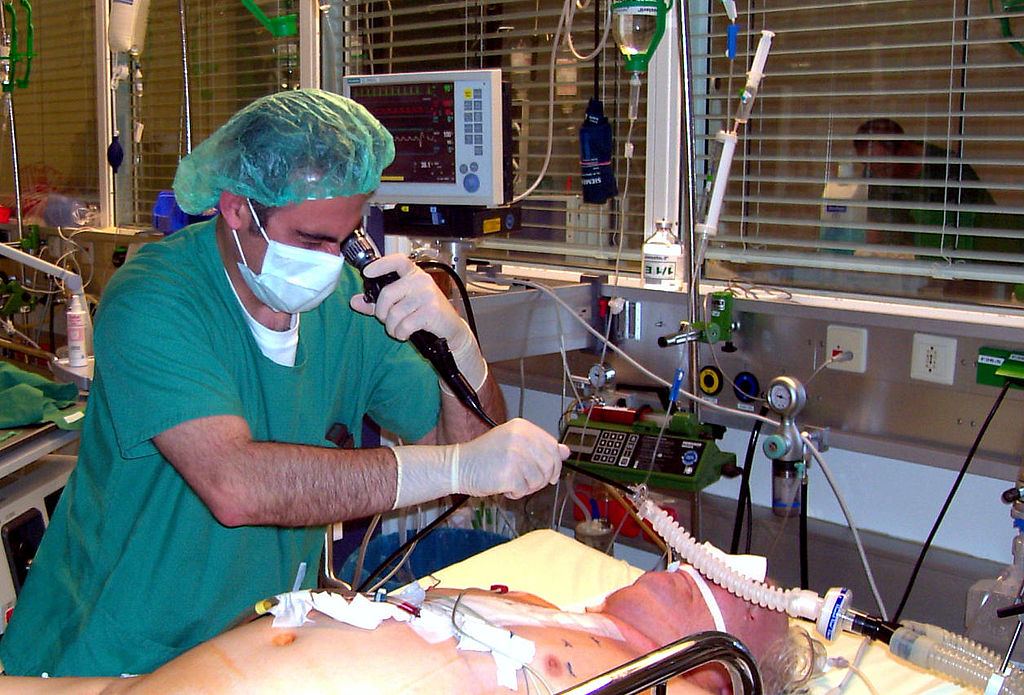
Бронхоскопия выполняется при введении эндоскопа в дыхательные пути. Гибкая волоконно-оптическая бронхоскопия заменила жесткую бронхоскопию фактически при всех диагностических и большинстве терапевтических показаний. Жесткая бронхоскопия в настоящее время используется, только если требуются более широкая апертура и каналы для лучшей визуализации и работы инструментами, например, при интенсивном легочном кровотечении, при котором твердый бронхоскоп позволяет лучше идентифицировать источник кровотечения и, поскольку он имеет более широкий канал, может обеспечить лучшую аспирацию крови и предотвратить асфиксию; при аспирации инородного тела у маленьких детей, при обструктивных эндобронхиальных поражениях, которые требуют лазерной коагуляции или стентирования. Почти все гибкие бронхоскопы совместимы с цветным видео, что облегчает визуализацию дыхательных путей и документирование результатов исследования.
Диагностическая гибкая волоконно-оптическая бронхоскопия позволяет осуществить непосредственный осмотр дыхательных путей вниз до и включая субсегментарные бронхи; забор секрета из дыхательных путей путем бронхиальных смывов, брашинга и лаважа периферических дыхательных путей и альвеол и биопсию эндобронхиальных, паренхиматозных и средостенных структур. В терапевтических целях бронхоскопия проводится для удаления секрета.
Абсолютные противопоказания включают некурабельную опасную для жизни аритмию, невозможность адекватного насыщения кислородом в течение процедуры и острую дыхательную недостаточность с гиперкапнией (если пациент не интубирован эндотрахеально и не вентилируется). Относительные противопоказания включают отсутствие контакта с пациентом, недавний острый инфаркт миокарда (ОИМ), трахеальную обструкцию высокой степени и некорригируемую коагулопатию. Трансбронхиальная биопсия должна быть выполнена с осторожностью у больных с уремией, обструкцией верхней полой вены или легочной артериальной гипертензией из-за увеличенного риска кровотечения и пневмоторакса. Тем не менее осмотр дыхательных путей у этих пациентов безопасен.
Бронхоскопия должна выполняться только пульмонологом или обученным хирургом в мониторируемых условиях, обычно в бронхоскопическом отделении, операционной или ПИТ (для находящихся на ИВЛ пациентов).
Пациент не должен получать ничего перорально, по крайней мере за 4 ч до бронхоскопии; должны быть установлены внутривенный доступ, периодический контроль АД, непрерывная пульсоксиметрия и контроль сердечной деятельности; дополнительный 02 должен быть доступен. Премедикация атропином, внутримышечно 0,01 мг/кг или внутривенно, уменьшает секрецию и вагусный тонус и применяется часто, хотя эта практика была подвергнута сомнению в недавних исследованиях. Короткодействующие бензодиазепины, опиоиды или обе группы препаратов могут назначаться пациентам перед процедурой, чтобы уменьшить беспокойство, дискомфорт и кашель.
Глотка и голосовые связки анестезируются ингаляционным или аэрозольным (1 % или 2 %) лидокаином (максимум 250—300 мг для 70-килограммового пациента). Бронхоскоп смазывают лидокаиновым гелем и проходят через ноздрю или через рот с использованием загубника. После осмотра носоглотки и гортани аппарат проводят через голосовые связки во время вдоха, далее в трахею и верхние дыхательные пути.
При необходимости некоторые вспомогательные процедуры могут быть выполнены под контролем рентгена или без. При промывании бронхов солевой раствор распыляется и аспирируется из дыхательных путей. При бронхиальном брашинге щетка продвигается через бронхоскоп и используется для выскабливания подозрительных участков, чтобы получить клетки. При бронхоальвеолярном лаваже 50—200 мл стерильного солевого раствора вливается в дистальное бронхоальвеолярное дерево; аспират жидкости содержит клетки, белок и микроорганизмы, локализующиеся на альвеолярном уровне. Локальные зоны легочного отека, возникающие вследствие лаважа, могут вызвать преходящую ги-поксемию. При трансбронхиальной биопсии щипцы продвигаются через бронхоскоп и дыхательные пути к месту взятия биопсии из одного или более участков в паренхиме легкого. Трансбронхиальная биопсия может быть выполнена без рентгенологического участия, но наличие рентгеноскопии позволяет увеличить диагностическую ценность и снизить риск пневмоторакса.
Пациенты обычно наблюдаются 2—4 ч после процедуры на дополнительном О. Первыми признаками восстановления является восстановление глоточного рефлекса и поддержание сатурации О без дополнительного О . Стандартная практика требует выполнения заднепередней рентгенографии на выдохе после трансбронхиальной биопсии легкого, чтобы исключить пневмоторакс.
Серьезные осложнения редки; минимальные кровотечения из места биопсии и лихорадка встречаются в 10— 15 % случаев. Премедикация может вызвать чрезмерный седативный эффект с угнетением дыхания, гипотензией и сердечными аритмиями.
Редко местная анестезия вызывает ларингоспазм, бронхоспазм, судороги, метгемоглобинемию с рефрактерным цианозом или аритмии и остановку сердца. Сама бронхоскопия может вызвать незначительный отек гортани или повреждение с дисфонией, гипоксемию у больных с нарушенным газообменом, аритмии (обычно предсердную экстрасистолию, желудочковые экстрасистолы или брадикардию) и, очень редко, инфицирование от недостаточно стерилизованного оборудования. Трансбронхиальная биопсия может вызвать пневмоторакс (2—5 %) и значительное кровотечение (1—1,5 %). Летальность — 1—4 на 10 000 пациентов. Пожилые люди и другие пациенты с серьезной сопутствующей патологией (тяжелая ХОБЛ, поражения коронарных артерий, пневмония с гипоксемией, развивающееся новообразование, психическая дисфункция) находятся в группе самого высокого риска. Трансбронхиальная биопсия увеличивает летальность до 12/10 000 пациентов, но может исключить необходимость торакотомии.









































Odnoklassniki
VKontakte
Telegram
RSS