
КОКЛЮШ (pertussis, tussis convulsiva) — острая инфекционная болезнь, характеризующаяся циклическим течением и приступами спазматического кашля.
Коклюш впервые описал Байю (G. de Baillou) в 1578 г. Более полное описание дал в 17 веке Т. Сиденгам. В отечественной литературе классическое описание коклюша сделано Н. Ф. Филатовым. Важным этапом в развитии учения о коклюше было открытие в 1906 г. возбудителя болезни. Большой вклад в изучение клиники, патогенеза и лечения коклюша внесли советские ученые М. Г. Данилевич, А. И. Доброхотова и их сотрудники.
Содержание
1. Этиология коклюша
2. Эпидемиология коклюша
3. Патогенез коклюша
4. Патологическая анатомия коклюша
5. Клиническая картина коклюша
5.1. Клинические формы коклюша
5.2. Особенности течения коклюша у детей грудного возраста
6. Осложнения при коклюше
7. Диагноз
8. Лечение коклюша
9. Прогноз
10. Профилактика коклюша
11. Коклюш у взрослых
12. Таблица. Дифференциальные признаки микробов рода bordetella по виду колоний, морфологическим, культурально-биохимическим и серологическим свойствам
Этиология коклюша
Возбудитель коклюша Bordetella pertussis (син. Haemophilus pertussis) был выделен Ж. Борде и Жангу (О. Gengou) в 1906 г. из кашлевой слизи больного ребенка. Микроб имеет форму короткой палочки с закругленными краями (овоид) 0,2—0,3 X 0,5—2 мкм, неподвижен, не образует спор, хорошо красится всеми анилиновыми красками, грамотрицателен. Палочка коклюша в мазке расположена большей частью отдельно, иногда попарно. При окраске мазков по Романовскому—Гимзе можно видеть капсулу микроба. Коклюшный микроб — строгий аэроб. Палочка коклюша очень чувствительна к внешним воздействиям, при t° 56° она погибает в течение 10—15 мин., прямой солнечный свет убивает ее в течение одного часа, в короткий срок она погибает от действия дезинфицирующих средств (3—5% карболовой к-ты, лизола). Палочка коклюша очень требовательна к питательным средам. Борде и Жангу выделили коклюшную культуру на картофельно-глицериновом агаре с добавлением 50% крови человека или кролика (среда Борде—Жангу). Для бактериологической диагностики коклюша эта среда применяется с добавлением 25—30% дефибринированной крови человека или животных (лошади, барана, крупного рогатого скота, кролика). Применяется также молочно-кровяная среда. В лабораторной практике преимущественно используется казеиново-угольный агар (среда КУА), на к-ром коклюшный микроб дает пышный рост без добавления крови. Также изготовляется также сухая среда КУА. Температурный оптимум роста палочки коклюша 35—37°; колонии ее появляются на плотных питательных средах через 48 —72 часа, а иногда и позже, они мелкие, круглые, с ровными краями, влажные, блестящие с перламутровым блеском, напоминающие капельки ртути, средний размер (диаметр) их 1—2 мм. На средах с кровью можно видеть вокруг колонии зону гемолиза. Палочка коклюша биохимически инертна, она не разлагает сахаров и спиртов, не образует индола, не редуцирует нитраты в нитриты.
Антигенная структура коклюшного микроба, как и других представителей рода Bordetella (В. parapertussis, В. bronchiseptica), очень сложная. Микробы рода Bordetella содержат как общие родовые антигены, так и антигены, присущие данному виду. Коклюшный микроб не однороден по своим серол, свойствам. Различают три основных серол, типа в зависимости от сочетания в них типоспецифических антигенов. Палочка коклюша содержит различные по биологической активности субстанции: токсическую (термолабильную и термостабильную), агглютиноген, гемагглютинин, гистаминсенсибилизирующий фактор и защитный антиген. Выделены отдельные структурные элементы бактериальной клетки — капсула, клеточная стенка, цитоплазма. При искусственном заражении (интраназально или путем ингаляции) коклюшной культурой можно вызвать инфекцию у обезьян, котят и белых мышей, но без клинической картины, характерной для человека.
Эпидемиология коклюша
Источником возбудителей инфекции является больной человек, который наиболее заразен для окружающих в катаральном и в начале спазматического периода коклюша. Больные выделяют возбудителя до 4-ой недели болезни. Заражение может произойти также от больных стертыми формами коклюша, которые наиболее часто встречаются среди привитых детей. Доказано существование носительства коклюшной палочки. Заражение коклюшем происходит воздушно-капельным путем при непосредственном и более или менее продолжительном общении с больным. Передача возбудителя через вещи вследствие малой его стойкости наблюдается очень редко. Восприимчивость к коклюшу велика. Наибольшее число заболеваний (около 80%) приходится на детей в возрасте до 10 лет. Дети старше 10 лет болеют коклюшем редко. Коклюш не щадит и детей первых месяцев и даже первых дней жизни. Среди взрослых наблюдаются лишь единичные случаи заболевания. После перенесенного коклюша приобретается стойкий пожизненный иммунитет; повторные заболевания очень редки. Закономерные и постоянные сезонные колебания заболеваемости для коклюша нехарактерны, могут наблюдаться как весенне-летние, так и зимние подъемы эпидемической кривой. До введения массовой активной иммунизации наблюдались периодические подъемы заболеваемости коклюшем (через 2—3 года). В связи с высокой летальностью (особенно среди детей первых двух лет жизни) показатель смертности от коклюша, по сравнению с корью, скарлатиной, был наиболее высоким. Введение методов этиотропной терапии, совершенствование патогенетического лечения способствовали значительному снижению летальности. Массовая активная иммунизация, начавшаяся в нашей стране в 1956 — 1959 г.г., оказала мощное воздействие на эпидемический процесс: повсеместно резко снизилась заболеваемость, сгладились ее периодические подъемы, значительно участились легкие и стертые формы болезни, изменилась возрастная структура заболеваемости.
Патогенез коклюша
Входными воротами инфекции при коклюше являются верхние дыхательные пути. Коклюшная палочка заселяет слизистую оболочку гортани, бронхов, бронхиол, а также легочные альвеолы. Основным болезнетворным фактором является токсическое вещество, образуемое коклюшной палочкой. Обусловливая интенсивное раздражение нервных рецепторов слизистой оболочки дыхательных путей, оно приводит в действие кашлевой рефлекс. С другой стороны, коклюшный токсин, всасываясь в кровь, оказывает общее токсическое действие, главным образом на нервную систему, проявляющееся выраженной склонностью к генерализованному сосудистому спазму (артериальной гипертензии), спазму мелких бронхов, голосовой щели, судорожным подергиваниям и даже приступам клонотонических судорог скелетных мышц. Все это, очевидно, является результатом возбуждения нервных центров (дыхательного, сосудодвигательного и др.). В патогенезе коклюша, очевидно, играет также немаловажную роль аллергизирующее действие возбудителя.
Механизм одного из ведущих симптомов коклюша — спазматического кашля — наиболее полно и убедительно объясняет концепция, выдвинутая в 1948 г. А. И. Доброхотовой, А. И. Аршавским и В. Д. Соболевой. Сущность ее состоит в том, что непрерывный поток импульсов, поступающий с рецепторов слизистой оболочки дыхательных путей, ведет к возникновению в центральной нервной системе застойного очага возбуждения, характеризующегося признаками доминанты. Образованию очага возбуждения в центральной нервной системе, очевидно, способствует также действие на нее коклюшного токсина. В результате частых и длительных приступов кашля, а также расстройства кровообращения в легких происходит нарушение легочной вентиляции, ведущее к развитию гипоксии. Судороги связаны с расстройством кровообращения в головном мозге и с гипоксией как результатом нарушения вентиляции легких. Возможно, что в происхождении судорог известную роль играет и непосредственное действие коклюшного токсина на центральную нервную систему. Недостаточное снабжение тканей кислородом, нарушение окислительных процессов ведут к развитию ацидоза. Гипоксия и ацидоз усиливают нарушение функции нервной системы. В течение коклюша, особенно у маленьких детей, снижается неспецифическая резистентность организма, развиваются расстройства питания и гиповитаминозы. В развитии осложнений коклюша большую роль играет вторичная бактериальная флора (стафилококк, пневмококк, стрептококк и др.). Она, как полагают многие ученые, является обязательным участником воспалительного процесса в легких.
Патологическая анатомия коклюша
Морфологические изменения в тканях в катаральном периоде, связанные с воздействием на них коклюшного микроба и его токсина, скудны, неспецифичны и недостаточно изучены. Смертельный исход в катаральном периоде болезни представляет исключительную редкость. Местом первичной локализации патологического процесса являются дыхательные пути (гортань, трахея, бронхи, иногда слизистая оболочка носа), где возникает неярко выраженное воспаление типа серозного катара.
Период спазматического кашля изучен лучше. Причиной смерти детей в этом периоде в большинстве случаев является пневмония; редко смерть наступает во время кашлевых пароксизмов от асфиксии вследствие ларингоспазма либо от расстройства мозгового кровообращения. Морфологические изменения включают изменения, вызванные коклюшной палочкой и ее токсином, изменения в органах дыхания, обусловленные вторичной флорой, а также расстройства кровообращения и последствия этих расстройств. Первые два типа изменений разграничить довольно трудно. Считается, что чисто «коклюшные» изменения в гортани, трахее и бронхах ограничиваются серозно-катаральным воспалением. Слизистая оболочка дыхательных путей выглядит в той или иной степени гиперемированной, покрыта слизью. Эпителий на всем протяжении сохраняет структуру многорядного цилиндрического, с большим количеством бокаловидных клеток. Наибольшие изменения имеются в гортани и особенно в голосовых складках. Здесь наблюдается пролиферация эпителиальных клеток с утолщением эпителиального пласта, вакуольная дистрофия и слущивание отдельных клеток, отек подслизистой основы с незначительными гистиоцитарными инфильтратами, местами незначительные скопления серозного экссудата между эпителиальными клетками. Базальная мембрана в области голосовых складок, в меньшей степени в области трахеи, выглядит резко набухшей, как бы расплавленной, сливается с подлежащей отечной тканью, отодвигая и истончая эпителиальный пласт. Обнаруживаются морфологические изменения в рецепторном нервном аппарате гортани: удлинение терминальных нитей, повышенная аргирофилия концевых нитей в эпителиальном пласте и в подлежащей соединительной ткани без разрушения нервных окончаний. Считают, что эти изменения обусловлены состоянием длительного раздражения нервного аппарата гортани под влиянием токсина возбудителя коклюша.
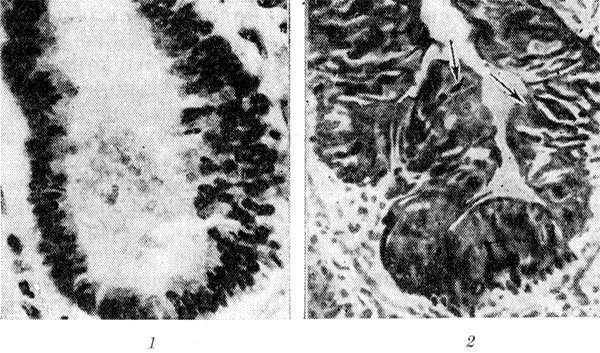
Рисунок 1. Микропрепараты бронхов (поперечный срез): 1 — нормальный бронх с хорошо выраженным просветом (дано для сравнения); 2 — бронх в состоянии спазма (стрелками указано характерное фестончатое расположение эпителия слизистой оболочки бронха).
В период спазматического кашля при неосложненном коклюше многообразные изменения обнаруживаются в легких. Одни из этих изменений являются проявлением функциональных расстройств, обусловленных повторяющимся спазматическим состоянием дыхательных путей, возможно, в связи с действием коклюшного токсина на нервный аппарат самого легкого,— эмфизема, ателектазы, спастическое состояние бронхов (рисунок 1). Другие изменения по сути своей являются воспалительными. Анализируя большой секционный материал и проведя сопоставления с клиникой, бактериологическими и бактериоскопическими исследованиями, А. П. Тарасова и А. Д. Швалко (1966 г.) пришли к выводу о возможности возникновения мелкоочаговых «коклюшных» пневмоний. Распространение процесса идет бронхогенным путем с вовлечением бронхиол и респираторных отделов легкого. В бронхах и альвеолах наблюдается серозное воспаление, в экссудате обнаруживается небольшое количество лейкоцитов и макрофагов. В бронхах экссудат содержит слизь, в стенке бронхов наблюдается умеренная пролиферация соединительнотканных клеток. В дальнейшем клетки бронхиального и альвеолярного эпителия подвергаются некрозу. Представления о роли коклюшной палочки как первичного причинного фактора, обусловливающего развитие пневмонии, придерживается также А. В. Цинзерлинг (1970 г.). Ряд исследователей также считают коклюшную палочку причиной развития патологического процесса в альвеолах (пневмококлюш), однако не называют эти изменения пневмонией, а обозначают терминами «пневмопатия генерализованная» (пневмококлюш альвеолярный или гидроальвеолит диффузный) и «пневмококлюш очаговый». При попытке экспериментального воспроизведения коклюша у мышей путем аэрозольного и интраназального заражения животных была получена очаговая фибринозногнойная пневмония с большим количеством коклюшных палочек в экссудате.
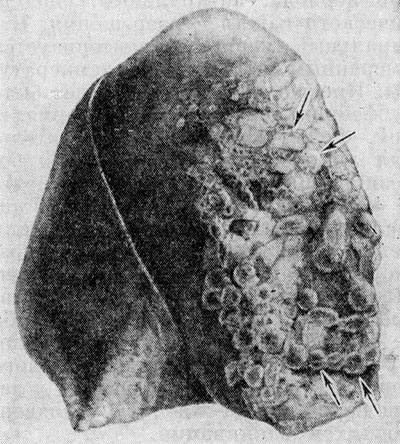
Рисунок 2. Макропрепарат легкого ребенка, погибшего от коклюша: стрелками указаны эмфизематозные пузыри.
Воспалительные изменения легких обнаруживаются на фоне выраженных острых расстройств кровообращения в виде полнокровия, кровоизлияний, отека; часто встречается инфильтрация межуточной ткани легкого лимфоцитами, нейтрофильными и эозинофильными лейкоцитами. Макроскопически легкие вздуты, образуются мелкие и крупные пузыри везикулярной эмфиземы, особенно в краевых отделах (рисунок 2). Возможна острая интерстициальная эмфизема и пневмоторакс. Передние отделы легких бледные, серо-розового цвета, задние — серо-красные с точечными кровоизлияниями. На разрезе ткань легких полнокровна, с многочисленными западающими темно-красными участками ателектазов. При наличии пневмонии определяются мелкие серокрасные фокусы уплотнения.
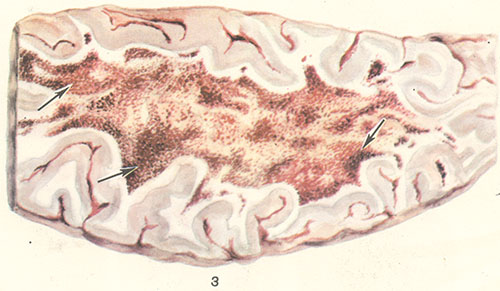
Рисунок З. Макропрепарат полушария головного мозга — сагиттальный разрез (стрелками указаны множественные точечные кровоизлияния в белом веществе).
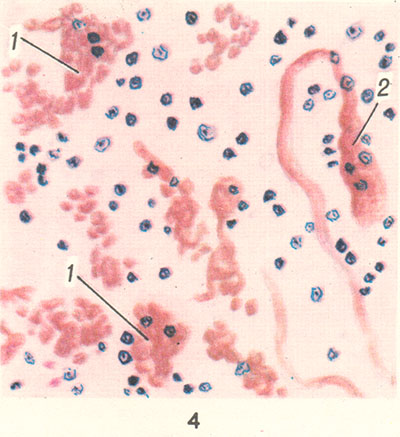
Рисунок 4. Микропрепарат ткани головного мозга: 1 — множественные кровоизлияния в ткань мозга; 2 — стаз в мелком сосуде.
Весьма характерными для периода спазматического кашля являются расстройства кровообращения, связанные с кашлевыми пароксизмами; последние обусловливают частые периоды резкого застоя в системе верхней полой вены, в частности в области головы и шеи, с появлением кровоизлияний в конъюнктиве глаз, коже лица в области век у внутреннего угла глаза, в слизистой оболочке полости рта и носа, реже — в передней камере глаза, внутреннем ухе. В мозговых оболочках и веществе головного мозга наблюдаются циркуляторные нарушения — гиперемия, отек, стазы и кровоизлияния (рисунок 3 и 4). Следствием гемодинамических нарушений, сопровождающихся гипоксией, могут явиться некробиотические изменения нервных клеток, их гибель с последующей глиальной реакцией.
Морфологическое исследование отделов центральной нервной системы, принимающих участие в акте кашля и дыхания (продолговатый мозг), выявляет большую по сравнению с другими отделами мозга выраженность циркуляторных нарушений. Местом преимущественной локализации кровоизлияния является ретикулярная формация продолговатого мозга. Наиболее выраженные изменения нервных клеток выявлены в ретикулярной формации, ядрах блуждающего нерва, двойном ядре. Изменения клеток носят характер некробиотических, вплоть до гибели отдельных клеток. Причиной их повреждения считают не столько действие коклюшного токсина, сколько гипоксию. В случаях коклюша, осложненного тяжелой пневмонией, указанные изменения в центральной нервной системе более выражены.
Довольно частой находкой на вскрытии после смерти в период спазматического кашля является язва в области уздечки языка, возникающая вследствие трения языка о передние зубы, либо вследствие прикуса языка во время приступа кашля. Этот признак может иметь диагностическое значение.
Присоединение к коклюшу другой инфекции дыхательных путей (чаще стафилококковой) резко меняет характер морфологических изменений. Ларингит, трахеит и бронхит могут принять фибринозный и некротический характер. Поражение бронхов часто представлено панбронхитом, сопровождается перибронхиальной фибринозной или гнойной пневмонией. Вторичные бронхиолиты и пневмонии являются обычно причиной смерти при коклюше. Среди возможных исходов тяжелых бронхитов и пневмоний описаны облитерация бронхов, развитие хронического бронхита и бронхоэктазов с метаплазией эпителия в многослойный плоский, нагноение, гангрена легкого, пневмосклероз.
Клиническая картина коклюша
Инкубационный период коклюша продолжается 2 —15 дней (чаще 5—9 дней). В течении болезни можно выделить три периода: катаральный период, период спазматического кашля и период разрешения. Катаральный период характеризуется умеренным повышением температуры. Иногда температура может быть субфебрильной или даже нормальной. Реже наблюдается значительная лихорадка. С первых дней болезни появляется сухой кашель. В конце катарального периода кашель принимает характер более или менее длительных приступов, возникающих преимущественно в ночные часы. Нередко отмечается насморк. Самочувствие больного либо не нарушено, либо нарушено мало. Продолжительность катарального периода 3—14 дней; он меньше у детей первого года жизни и у подвергавшихся вакцинации.
Переход в спазматический период происходит постепенно. Появляются приступы спазматического или конвульсивного кашля. На высоте развития болезни коклюшный приступ очень типичен. Он возникает внезапно или после коротких предвестников — ауры (появляется беспокойство, першение в горле, чувство давления в груди). Приступ состоит из серии коротких кашлевых толчков, следующих непосредственно друг за другом без передышки. Затем производится вдох, который вследствие спазматического сужения голосовой щели сопровождается свистящим звуком,— реприз. После этого приступ продолжается в виде таких же кашлевых толчков с последующим свистящим вдохом. В течение приступа может быть несколько репризов. Чем тяжелее коклюш, тем длительнее приступы и тем большим числом репризов они сопровождаются.
Репризы особенно опасны в период становления речи ребенка, больного коклюшем (2-й год жизни).
Приступ заканчивается откашливанием вязкой прозрачной мокроты и рвотой, которая чаще наблюдается при тяжелом течении болезни. При легкой форме рвота появляется лишь после отдельных приступов или даже может совсем отсутствовать. Характерен вид больного во время приступа: лицо краснеет или даже принимает цианотическую окраску, шейные вены набухают, глаза наливаются кровью, наблюдается слезотечение, язык до предела высовывается наружу, кончик его загибается кверху. Возникновению приступов способствуют различные внешние раздражители (например, осмотр зева, одевание и раздевание, кормление, сильный шум). В результате часто повторяющихся приступов, сопровождающихся нарушением кровообращения и отеками, лицо больного становится одутловатым, веки припухают, на коже и конъюнктиве глаз нередко появляются кровоизлияния. При осмотре полости рта на уздечке языка обнаруживается язвочка, которая вскоре покрывается белым налетом. По мере стихания коклюшного кашля она постепенно уменьшается и исчезает. Даже при частых приступах кашля при неосложненном коклюше общее состояние больного в большинстве случаев нарушается относительно мало. Дети, больные коклюшем, в промежутках между приступами ведут обычный образ жизни, заняты играми, аппетит у них сохранен. Температура, умеренно повышенная в катаральном периоде, к моменту развития приступов кашля у большинства больных снижается до нормы, лишь иногда давая небольшие подъемы (до субфебрильных цифр). У некоторых больных при неосложненном коклюше повышенная температура держится длительное время. При исследовании легких нередко обнаруживаются явления эмфиземы — тимпанический или коробочный оттенок перкуторного звука, выслушиваются сухие и незвучные влажные хрипы. Во время приступа отмечается учащение пульса, повышение артериального давления. При тяжелом течении коклюше, осложненного пневмонией, нередко отмечается расширение границ сердца (больше вправо). Наблюдается раздражительность больного, в тяжелых случаях — вялость, адинамия, нарушение сна, судорожные подергивания мимической мускулатуры, изредка затемнение сознания. Спазматический период продолжается от 1 до 5 нед.
В период разрешения кашель теряет свой конвульсивный характер, становится все реже. Постепенно исчезают все симптомы болезни. Этот период продолжается 1—3 недели. В стадии разрешения или даже после полной ликвидации всех симптомов коклюша иногда наблюдаются возвраты типичных приступов кашля — ложные рецидивы. Они возникают уже после освобождения организма от коклюшной палочки и не сопровождаются типичной для коклюша реакцией со стороны крови. Эти «рецидивы» возникают у выздоравливающих при присоединении какой-нибудь инфекционной болезни (гриппа, острых респираторных заболеваний, кори и прочее).
Клинические формы коклюша
Различают три основные формы коклюша: легкую, средней тяжести и тяжелую. При легкой форме частота приступов от 5 до 15 в сутки, приступы типичные, но короткие, рвота наблюдается относительно редко, общее самочувствие больного не нарушается. При средней тяжести форме количество приступов колеблется от 15 до 25, каждый приступ длителен и имеет несколько репризов, часто в конце приступов бывает рвота. Общее самочувствие больного страдает, но умеренно. При тяжелой форме число приступов — 25—30 в сутки и более; приступы тяжелые и продолжаются иногда до 15 мин., имеют по 10 и более репризов и почти всегда заканчиваются рвотой. Отмечается расстройство сна, отсутствие аппетита, вялость, похудание и нередко длительная лихорадка. Критерии тяжести коклюша по числу приступов, предложенные Н. Ф. Филатовым, имеют условное значение: они не применимы в одинаковой мере к детям старшего возраста и грудным детям. У грудных детей даже при умеренной частоте приступов и небольшой их продолжительности коклюш может протекать очень тяжело. Помимо этих трех основных форм, нередко наблюдается (особенно у ранее вакцинированных детей) стертая форма коклюша, которая характеризуется отсутствием типичных приступов кашля с репризами и укороченным течением.
Особенности течения коклюша у детей грудного возраста
У детей грудного возраста обычно отмечается укорочение инкубационного (до 3— 5 дней) и катарального (до 2—6 дней) периодов; иногда катаральный период как бы выпадает и судорожный кашель отмечается уже с первых дней болезни. Приступы кашля в большинстве случаев не сопровождаются репризами, реже наблюдаются рвота, геморрагические симптомы и отеки. Приступы кашля иногда ведут к появлению апноэ. Расстройство газообмена выражено сильнее, чем у детей старшего возраста, чаще наблюдается и сильнее выражен цианоз. У грудных детей чаще, чем у детей старшего возраста, отмечается затемнение сознания, припадки эпилептиформных судорог, судорожные подергивания мимической мускулатуры; чаще возникают бронхиты, ателектазы, бронхопневмонии. Пневмонии характеризуются ранним развитием, чаще носят сливной характер, проявляют особую склонность к длительному течению; они являются основной причиной смерти от коклюша. Образования язвочки на уздечке языка у детей первых 6—8 мес. жизни не наблюдается.
Осложнения при коклюше
Особенно часты осложнения со стороны органов дыхания: ларингиты, бронхиты, бронхопневмонии. Бронхопневмония — весьма частое осложнение, особенно у детей раннего возраста. Она протекает по типу мелкоочаговой или сливной пневмонии. Одной из особенностей поражения органов дыхания при коклюше является частое развитие сегментарных и долевых ателектазов. Редко возникает спонтанный пневмоторакс, эмфизема средостения и подкожной клетчатки. В процесс иногда вовлекается плевра; при присоединении стафилококковой инфекции может развиться гнойный плеврит. Осложнения со стороны нервной системы чаще наблюдаются у детей раннего возраста при тяжелой форме коклюша, осложненного пневмонией; возникают приступы судорог клонического или клонико-тонического характера, которые появляются обычно на высоте кашлевого приступа, иногда повторяются по нескольку раз в день и сопровождаются потерей сознания. Приступ кашля у детей первого года жизни может сопровождаться остановкой дыхания, с полным апноэ. Могут быть и другие осложнения — отит, парентеральная диспепсия, выпадение прямой кишки, пупочная грыжа. Сочетание коклюша с другими инфекциями (грипп, острые респираторные заболевания и др.) способствует развитию различных осложнений.
Диагноз
При диагностике коклюша следует учитывать характерные для него особенности клин, течения (цикличность, кашель с репризами, отхождение вязкой прозрачной мокроты и рвота в конце приступа, типичный вид больного, язвочка на уздечке языка и т. д.), а также типичные гематологические сдвиги, данные бактериологического и серологического исследования, данные рентгенологического обследования грудной клетки и эпидемиологическу обстановку.
При рентгенологическом обследовании легких выявляется повышение прозрачности легочных полей, низкое стояние и уплощение диафрагмы за счет эмфиземы, увеличение тени корней обоих легких, усиление легочного рисунка, появление сетчатости или линейных тяжей. При исследовании крови у большинства больных обнаруживается выраженный лейкоцитоз и лимфоцитоз. Количество лейкоцитов до 20—70 тысяч и более. РОЭ замедлена или же нормальная. У больных, подвергавшихся ранее вакцинации против коклюша, изменения со стороны клеточного состава крови наблюдаются реже, выраженность их меньше.
Наиболее достоверным методом распознавания коклюша и выявления его легких, стертых и атипичных форм являются бактериологические (в ранней стадии болезни) и серолологические (в более позднем периоде) исследования.
Бактериологический метод заключается в выделении возбудителя и его идентификации. Материалом для исследования служит слизь из верхних дыхательных путей, оседающая при кашле на задней стенке глотки. Взятие материала можно проводить тампоном (сухим или увлажненным) и методом «кашлевых пластинок». Материал, собранный тампоном, засевается на поверхность питательных сред (среда Борде-Жангу, молочно-кровяной агар, казеиновоугольный агар), разлитых в чашки Петри. Для подавления роста сопутствующей микрофлоры применяют пенициллин или бициллин, которые наносят на поверхность питательной среды или добавляют в среду. Метод «кашлевых пластинок» заключается в следующем: в момент кашля перед ртом больного на расстоянии 6—8 сантиметров держат в течение 10—20 секунд открытую чашку Петри с одной из сред. Посевы помещают в термостат на 2—3 суток при t°35—37°C. Так как колонии коклюшного микроба очень мелкие, то чашки с посевами надо просматривать с помощью бинокулярного стереоскопического микроскопа. При наличии на чашках подозрительных колоний выделяют чистую культуру путем отсева их на скошенный агар или в чашки Петри с одной из питательных сред. Из оставшихся колоний делают мазки, красят по Граму и изучают над микроскопом. Кроме того, можно поставить реакцию агглютинации на стекле с агглютинирующей неадсорбированной коклюшной сывороткой или с адсорбированными сыворотками к видовым антигенам, условно обозначенными 1, 14 и 12, для дифференциации вида выделенного микроба: коклюшного, паракоклюшного и бронхосептического. Идентификацию культуры коклюшной палочки от других микробов рода Bordetella проводят по виду колоний, морфологии, культурально-биохимическим и серологическим свойствам (смотри таблицу ниже).
Серологическая диагностика коклюша применяется с 3—4-0й недели заболевания. Она имеет диагностическое значение для распознавания стертых форм при отсутствии бактериологического подтверждения и для ретроспективного установления диагноза. Применяют реакцию агглютинации, реакцию пассивной гемагглютинации и реакцию связывания комплемента. Для установления диагноза серологической реакции следует ставить параллельно с коклюшным и паракоклюшным антигенами. Для постановки серологических реакций выпускаются антигены из коклюшных микробов — бактериальный диагностикум, эритроцитарный диагностикум и антиген для РСК. Реакции ставят по общепринятым методикам. В связи с широкой иммунизацией против коклюша результаты серологических реакций могут иметь диагностическое значение только при постановке их в динамике.
Дифференциальный диагноз
В катаральном периоде коклюша необходимо дифференцировать с гриппом, острыми респираторными заболеваниями и корью. От острых респираторных заболеваний коклюш отличается меньшей выраженностью назофарингита и конъюнктивита, появлением кашля в ночные часы, наличием значительного лейкоцитоза. От кори он отличается отсутствием энантемы и пятен Вельского-Филатова-Коплика и выраженной лихорадки. В спазматическом периоде коклюш надо отличать от трахеобронхита, сопровождающегося упорным кашлем и иногда рвотой после него; от туберкулезного бронхоаденита, при к-ром имеется сдавление блуждающего и нижнегортанного нервов; от наличия инородного тела в верхних дыхательных путях, которое временами может обусловливать возникновение приступов удушливого кашля. Однако при этих заболеваниях, в отличие от коклюша, нет прогрессирующего нарастания силы кашлевых приступов, отсутствуют типичные репризы, язвочка на уздечке языка и характерные для коклюша гематологические сдвиги. От паракоклюша коклюш дифференцируется лишь с помощью бактериологического исследования.
Лечение коклюша
Большое значение имеют правильно организованные режим и уход за больным. Постельный режим назначается лишь при наличии лихорадки и тяжелых осложнений. Прекрасное действие на больных коклюшем оказывает свежий холодный воздух: пребывание на свежем воздухе улучшает вентиляцию легких и кислородный обмен; он, по-видимому, оказывает рефлекторное воздействие на центральную нервную систему — приступы кашля становятся реже и слабее. Необходимо постоянное тщательное проветривание помещения, в котором находится больной. Большое внимание уделяют организации досуга, различных занятий, игр и так далее. Дети, увлеченные игрой, реже кашляют. Кормление больных следует проводить малыми порциями вскоре после приступа кашля. Применяется высококалорийная, полноценная, концентрированная, богатая витаминами пища.
При тяжелых и среднетяжелых формах, при наличии осложнений и у детей раннего возраста применяются антибиотики широкого спектра действия. В ранней стадии болезни используется специфический противококлюшный гамма-глобулин, изготовляемый из плацентарных сывороток с высоким титром антител, а также специфический донорский гамма-глобулин (вводится внутримышечно по 3 мл три дня подряд). Этот метод рекомендуется комбинировать с антибиотикотерапией. С целью ослабления спастических явлений и коклюшных приступов рекомендуют применение нейролептических средств (аминазин, пропазин). Для облегчения отхаркивания вязкой мокроты назначают химопсин, химотрипсин в виде аэрозольных ингаляций. Предложены многочисленные методы физиотерапии: ультрафиолетовое облучение, ионофорез кальция. Большое значение при коклюше, особенно у детей раннего возраста, имеет широкое применение кислородной терапии (содержание в кислородной палатке), антигистаминных препаратов (димедрола, пипольфена, супрастина и другое) и витаминов. Проводится симптоматическая терапия и лечение осложнений. При тяжелой пневмонии, кроме антибиотиков, рекомендовано лечение гормональными препаратами — преднизолоном. При остановке дыхания необходимо проводить искусственное дыхание. При вялом, затянувшемся течении процесса применяется стимулирующая терапия (трансфузии плазмы и крови, инъекции гамма-глобулина, физиотерапия). Рекомендовано пребывание выздоравливающих детей в течение 2—3 недель за городом.
Прогноз
Летальность при коклюше значительно снизилась (в некоторых крупных городах почти до нуля). Смертельные исходы наблюдаются в большинстве случаев у детей в возрасте до года. Причиной смерти является осложнение пневмонией, реже судорожные припадки. Исход болезни ухудшается при наличии различных сопутствующих заболеваний (рахит, дистрофия) и при присоединении острых инфекций (респираторные вирусные инфекции, дизентерия и пр.). Последствиями коклюша, осложненного ателектазами и пневмонией, могут быть бронхоэктазия и хроническая пневмония. У детей, перенесших в раннем детстве тяжелый коклюш с резко выраженной гипоксией, остановками дыхания и судорожными припадками, в последующем могут быть отклонения со стороны нервно-психической сферы: рассеянность, отставание в учебе и даже выраженные нарушения умственного развития.
Профилактика коклюша
Изоляция больного осуществляется в возможно ранние сроки. Обычно она проводится в домашних условиях. Госпитализации подлежат больные с тяжелой и осложненной формой коклюша, особенно дети до 2 лет, дети из семей, проживающих в неблагоприятных условиях, а также из семей, где имеются дети в возрасте до года, не болевшие коклюшем. Изоляция больного продолжается до 30-ого дня с начала болезни. Дети до 7 лет, бывшие в контакте с больным и ранее не болевшие коклюшем, а также не привитые, разобщаются на 14 дней от момента последнего контакта с больным. Дети старше 7 лет, а также взрослые, обслуживающие детские учреждения, подлежат медицинскому наблюдению в течение 14 дней.
Если больной не был изолирован и общение с ним продолжалось в течение всего периода болезни, то для детей до 7 лет разобщение прекращается через 30 дней от начала болезни или после двух бактериологических исследований с отрицательным результатом. За детьми старше 7 лет и взрослыми, работающими в детских учреждениях, наблюдение проводится в течение 30 дней от начала болезни. Возбудитель вследствие своей малой стойкости быстро погибает, поэтому полная заключительная дезинфекция после изоляции больного не проводится. Необходимо произвести проветривание помещения и обеззараживание носовых платков, полотенца и посуды больного.
Благоприятные результаты получены при профилактическом применении специфического противококлюшного гамма-глобулина с высоким содержанием антител (3 мл двукратно с интервалом в один день). С целью активной иммунизации используется коклюшная вакцина, которая применяется в сочетании с дифтерийным и столбнячным анатоксинами — коклюшно-дифтерийностолбнячная или АКДС-вакцина. Вакцинация проводится в 5-6-месячном возрасте — три инъекции по 0,5 мл каждая с интервалами в 30-40 дней. Интервалы между инъекциями могут быть удлинены до 6 месяцев, однако сокращение интервалов не допускается. Ревакцинации АКДС-вакциной производятся дважды в виде однократного введения 0,5 мл препарата: первая через 1,5-2 года после законченной троекратной вакцинации, вторая — в возрасте 6 лет.
Коклюш у взрослых
У взрослых коклюш встречается сравнительно редко, что объясняется невосприимчивостью к этой инфекции, обусловленной приобретенным в детстве прочным иммунитетом. Однако взрослые также могут болеть коклюшем (описаны случаи коклюша у людей в возрасте 76-81 лет).
Чаще коклюш начинается постепенно. Сначала появляется чувство першения в горле, сухой короткий кашель, как при фарингите. Постепенно кашель усиливается и к концу 2—3-й недели принимает приступообразный характер, возникают кашлевые толчки, быстро следующие один за другим, часто с покраснением лица, напоминающие утренний кашель курильщика. Рвоты обычно не бывает. В зависимости от тяжести течения болезнь продолжается 3—5 недель.
У взрослых, не болевших в детстве коклюшем, болезнь может протекать в типичной форме, однако спазматический кашель у них менее выражен, чем у детей. Характерный свист при приступе не так отчетлив. Гематологическиие изменения (лейкоцитоз, лимфоцитоз) у взрослых менее выражены.
Иногда коклюш у взрослых протекает в виде стертых, трудно диагностируемых форм. У больных возникают пароксизмальные приступы кашля с трудно отделяемой мокротой либо без нее. Другие симптомы болезни отсутствуют. Заболевание продолжается 1-2 месяца.
Клинический диагноз устанавливается с трудом, особенно при стертых формах. Учитываются эпидемиологические данные, длительность течения болезни при отсутствии каких-либо других симптомов респираторного заболевания, отсутствие эффекта от терапии наркотическими и физиотерапевтическими средствами. Окончательный диагноз устанавливают на основании данных бактериологических или серологических исследований.
Осложнения редки, обычно связаны с механическими причинами, возникающими при приступе кашля (например, западение языка).
Благоприятное течение болезни редко лишает больных трудоспособности.
Таблица. Дифференциальные признаки микробов рода bordetella по виду колоний, морфологическим, культурально-биохимическим и серологическим свойствам
Обозначения: — отсутствие признака, + наличие признака
|
Вид микроба |
Сроки появления колоний (в. час.) после посева |
Размер колоний (в мм) через 72 часа после посева |
Подвижность |
Изменение цвета питательной среды |
Рост на простом агаре |
Наличие уреазы |
Потребность в цитратах |
Расщепление |
Агглютинация с адсорбированными сыворотками к антигенам |
|||
|
аргинина |
глутаминовой кислоты |
1 |
14 |
12 |
||||||||
|
Коклюшный В. pertussis |
48-72 |
1-2 |
— |
— |
— |
— |
— |
— |
— |
+ |
— |
— |
|
Паракоклюшный В. parapertussis |
24-48 |
2-4 |
— |
+ |
+ |
+ |
— |
+ |
— |
— |
+ |
— |
|
Бронхосептический В. bronchiseptica |
18-24 |
2-4 |
+ |
— |
+ |
+ |
+ |
— |
+ |
— |
— |
+ |
Библиография:
- Иоффе В. И. и др. Коклюш, Л., 1964, библиогр.;
- Многотомное руководство по микробиологии, клинике и эпидемиологии инфекционных болезней, под ред. H. Н. Шукова-Вережникова, т. 6, с. 349, М., 1964;
- Многотомное руководство по патологической анатомии, под ред. А. И. Струкова, т. 3, с. 116, М., 1960;
- Многотомное руководство по педиатрии, под ред. Ю. Ф. Домбровской, т. 5, с. 168, М., 1963, библиогр.;
- Острые инфекции у детей, под ред. В. Н. Бондарева и др., с. 147, Л., 1966;
- Руководство по инфекционным болезням у детей, под ред. С. Д. Носова, с. 74, М., 1972, библиогр.;
- Сборник трудов по эпидемиологии и иммунологии коклюша, под ред. О. В. Барояна и М. С. Захаровой, М., 1977, библиогр.;
- Соболева В. Д. и Кругликова 3. Л. Клинико-рентгенологическая диагностика легочных поражений при респираторных инфекциях у детей, с. 98, М., 1966, библиогр.;
- Струков А. И. и Колесников H. Н. Патоморфология слизистой оболочки гортани и ее рецепторного аппарата при коклюше, в кн.:
- Вопр, патогенеза и пат. анат, инфекц. бол., под ред. Д. А. Бирюкова, с. 192, Л., 1957; Учение о коклюше, под ред. С. Д. Носова и В. Д. Соболевой, М., 1962, библиогр.;
- Швалко А. Д. Коклюш у детей, Л., 1974, библиогр.;
- Вass J.W. а.о. Antimicrobial treatment of pertussis, J. Pediat., v. 75, p. 768, 1969;
- Brooksaler F. a. Nelson J. D. Pertussis, Amer. J. Dis. Child., v. 114, p. 389, 1967, bibliogr.;
- EliacharE. Les complications de la coqueluche, Concours m£d., t. 93, p. 6761, 1971;
- С. Д. Носов; H. В. Астафьева (коклюш у взрослых), Е. А. Мамаева (этиол., мет. иссл.), Л. Я. Покровская (пат. ан.).







































Ирина
18.09.2019 в 15:39
Очень подробная статья. Спасибо.