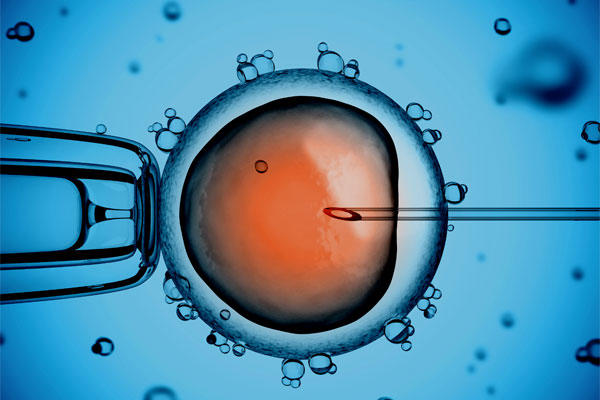
Загадывать желание на Новый год – прекрасная традиция и волшебство, которое работает. Однако дело не в том, что Дед Мороз слышит нас и отправляет волшебника в голубом вертолете, нагруженном счастьем и удачей. Всё куда проще и сложнее. Выбирая для себя самое важное и заветное желание, мы должны сделать ещё один выбор – начать движение по направлению к мечте. Тогда и помощь обязательно придет, а в роли волшебников окажутся самые обычные люди. Для тех, кто мечтает о ребенке и никак не может забеременеть, такими волшебниками могут стать врачи-репродуктологи, специалисты по экстракорпоральному оплодотворению.
ЭКО – это самый эффективный на сегодняшний день метод лечения бесплодия, окруженный, к сожалению, миллионами мифов и легенд. Годами пытаясь завести ребенка «обычным» способом, многие пары даже не рассматривают вариант экстракорпорального оплодотворения, поскольку в общественном сознании это сложно, дорого и долго.
Все эти мифы – результат недостаточной информированности. А бороться с неизвестным нужно знаниями. Разберем основные заблуждения и попробуем разобраться, имеют ли они под собой основания.
Неестественно?
На самом деле нет. Что такое оплодотворение: это – проникновение сперматозоида внутрь яйцеклетки. При попытке естественного зачатия успех оплодотворения всегда остается под вопросом. В целом ряде ситуаций такая неопределенность не устраивает будущих родителей. Полностью воспроизвести и контролировать процесс оплодотворения можно экстракорпорально. Выполняя ЭКО, врачи-репродуктологи и эмбриологи контролируют его на всех этапах, корректируют и поддерживают при необходимости, чтобы обеспечить успех оплодотворения.
Дорого?
С 2013 года в России ЭКО доступно в рамках системы обязательного медицинского страхования. Пары с подтвержденным диагнозом «бесплодие» имеют право на лечение при помощи ЭКО, причем количество процедур не ограничено.
Долго?
Да, какое-то время это займет. Необходимо будет подтвердить диагноз «бесплодие» – это состояние, которое определяется как неспособность забеременеть после 12 месяцев регулярной половой жизни без использования контрацепции (а для пар, где женщине уже исполнилось 35 лет, этот срок сокращается до шести месяцев). Затем, получив направление, необходимо будет пройти полное обследование, чтобы выбрать оптимальный план подготовки к процедуре. И наконец, сама процедура ЭКО, которая проводится по индивидуальной схеме, учитывая особенности каждой пары. Таким образом, ЭКО – это многоэтапный проект. Поэтому для пар, которые долго пытались стать родителями, это будет время, потраченное с пользой, поскольку при должном подходе позитивный результат чрезвычайно вероятен.
Сложно?
Непопулярная статистика: в репродуктивном возрасте вероятность забеременеть естественным путем составляет в среднем 20%, а после 40 лет она снижается до 10% и далее только падает. Это связано с тем, что даже у здоровой молодой женщины около половины яйцеклеток имеют физиологические дефекты, а ещё часть, будучи оплодотворенной, не может закрепиться в полости матки или не вынашивается. Если учитывать также качество половых клеток мужчины, которое с возрастом и под влиянием внешних факторов снижается, то наступление естественной беременности становится ещё менее вероятным.
В то же время вероятность успеха при ЭКО составляет в среднем 35%. Это происходит именно потому, что на каждом этапе, когда что-то могло пойти не так, врачи контролируют ситуацию: отбирают только здоровые, зрелые яйцеклетки и полноценный семенной материал, при необходимости проводят генетическую диагностику получившегося эмбриона, а в дальнейшем сопровождают беременность с учетом потребностей конкретной пациентки.
«35% – это средний показатель. Бывают ситуации, когда вероятность зачатия – 50-55% на одну попытку, – говорит врач-репродуктолог Александр Лапшихин. – Многое зависит от возраста и состояния здоровья женщины».
Таким образом, экстракорпоральное оплодотворение – эффективный метод лечения бесплодия, который может помочь даже во многих, казалось бы, безнадежных случаях.
Как же понять, что он поможет именно вам?
«Причин для проведения ЭКО сейчас достаточно много: это может быть, например, нарушение проходимости маточных труб у женщины – так называемый трубный фактор, либо проблемы со спермограммой – то есть мужской фактор. При современном развитии технологии ЭКО помочь можно практически всем. Другое дело, что не все из-за своих страхов решаются на этот метод», – уверен доктор Лапшихин.
Особенно серьезно об этом методе следует задуматься парам, где женщина старше 35 лет; если отмечено привычное невынашивание или же парам с наследственными болезнями (причиной тому могут быть генетические сбои). В этом случае перед имплантацией плода необходимо провести генетическую диагностику. Да, она, в отличие от остальных процедур, не входит в ОМС, но вполне доступна для серьезно настроенной пары. Генетики проанализируют каждый эмбрион и отберут для переноса только удачные.
Шанс не просто родить ребенка, а родить ребенка здорового – это ли не причина воспользоваться ЭКО?
Итак, вы решились – что же делать?
1. Подтвердить диагноз «бесплодие»
Для начала вам нужно обследоваться, чтобы узнать, действительно ли у вас бесплодие. Затем пройти назначенное лечение в любой государственной или официально зарегистрированной частной клинике. Если терапия не поможет, будет подтверждено бесплодие.
Что может пойти не так? Терапия может помочь, и тогда «квест» завершится раньше, и пара получит долгожданного малыша.
2. Направить документы в специальную комиссию
Решение о назначении процедуры ЭКО принимает специальная комиссия, состоящая из акушеров-гинекологов, главврачей профильных больниц и других представителей сферы здравоохранения. Задача комиссии – досконально изучить результаты анализов и историю болезни и принять решение: поможет ли пациентке процедура экстракорпорального оплодотворения.
Что может пойти не так? Комиссия может прийти к выводу, что даже с помощью процедуры ЭКО вероятность родить здорового малыша очень мала. Но даже в этом случае вы можете обратиться в негосударственную клинику или проконсультироваться со специалистами и узнать, каковы ваши шансы. Решение, стоит ли попробовать, останется за вами.
3. Пройти обследование
Непростой, но необходимый этап. В России, в отличие от многих других стран, где ЭКО проводится исключительно на коммерческой основе, перед процедурой экстракорпорального оплодотворения пациентке необходимо пройти серьезное обследование. Оно включает в себя не только анализы на инфекционные заболевания, но и полноценную диагностику всего организма. Врачам необходимо убедиться, что противопоказаний к процедуре нет, а после ее успешного завершения пациентка будет в состоянии выносить ребенка.
Что может пойти не так? Иногда в процессе этого обследования бывают выявлены заболевания, входящие в перечень противопоказаний к ЭКО.
4. Пройти овариальную стимуляцию
Стимуляция выработки яйцеклеток, предшествующая их забору, вызывает особенно много вопросов. Страх перед гормональной терапией укоренился в нас давно, ещё с тех времен, когда такие процедуры были не отточены, а используемые дозы гормонов, действительно, высоки. Однако современная гормональная стимуляция проводится по новым методикам. Она имитирует те же события, что происходят в организме женщины репродуктивного возраста ежемесячно, и вредна не более, чем обычная овуляция – конечно, если используется инновационная терапия с доказанной высокой эффективностью, которая повышает шансы на успешность процедуры.
Стимуляция необходима, чтобы получить для последующего оплодотворения и пересадки достаточное количество здоровых яйцеклеток и минимизировать возможные риски.
«Рисков при получении только одной яйцеклетки немало: она может быть незрелая, содержать генетические дефекты, может повредиться во время ее забора, она может не оплодотвориться, эмбрион может неправильно развиваться и так далее, поэтому чем больше – в разумных количествах – яйцеклеток, тем этих кумулятивных рисков меньше», – говорит Александр Лапшихин.
Что может пойти не так? При современной терапии – практически ничего. Синдром гиперстимуляции яичников встречается сейчас крайне редко, его вероятность – всего 0,01%. Других осложнений от процедуры нет, и на дальнейшее функционирование яичников она никак не влияет.
5. Пункция ооцитов
Процедура пункции созревших фолликулов проводится под кратковременным общим наркозом и занимает полторы – две минуты. Через полтора часа после процедуры уже можно отправляться домой.
Что может пойти не так? Специфическая реакция на наркоз, возможная абсолютно при любой другой операции. Чтобы ее избежать, будьте честны со своим анестезиологом – он задает вопросы не просто так.
6. Оплодотворение
Существует два метода экстракорпорального оплодотворения. Либо эмбриолог помешает яйцеклетку в питательный раствор с заранее подготовленной средой, либо специально отобранные, наиболее здоровые сперматозоиды вводятся в материнскую клетку вручную. Последний метод позволяет преодолеть мужское бесплодие и используется в основном при проблемах со спермограммой – это довольно распространенный случай.
Что может пойти не так? В современных клиниках с высоко квалифицированным персоналом – практически ничего. Однако наличие всего одной яйцеклетки для ЭКО увеличивает риск неблагоприятного стечения обстоятельств и накладывает колоссальную ответственность на эмбриолога. Именно поэтому нужно получать для оплодотворения сразу несколько яйцеклеток.
7. Генетическая диагностика
Несмотря на то, что генетическая диагностика не оплачивается по системе обязательного медицинского страхования, показаний к ней немало: возраст родителей, привычное невынашивание, возможные генетические заболевания в семье. А вот «заказать» пол ребенка не получится – в России это запрещено законом – разумеется, кроме случаев, когда заболевание, передающееся по наследству, напрямую связано с полом (например, гемофилия у мальчиков).
На момент диагностики будущий эмбрион – это скопление из 150-200 клеток. Для анализа отбирается от трех до пяти клеток, это позволяет определить, правильный ли набор хромосом содержится в эмбрионе, и при этом не навредить ему.
Однако даже в том случае, если генетическая диагностика не производится, специалисты наблюдают за процессом развития эмбрионов, и для переноса отбираются только наиболее удачные. Если таких оказалось много, то они по желанию пары передаются на хранение для возможного использования в будущем. Они могут храниться в жидком азоте неограниченное время.
Что может пойти не так? Генетическая диагностика, к сожалению, может выявить наличие дефектов у всех эмбрионов. В этом случае шансы рождения здорового ребенка будут подробно разъяснены паре и решение о переносе будет принято в соответствии с желанием/готовностью родителей.
8. Перенос эмбриона
Многоплодие – еще одна сложность, связанная с ЭКО. Долгое время, чтобы повысить результативность процедуры, врачи помещали в матку сразу несколько эмбрионов. Зачастую это приводило к многоплодной беременности, и хотя пары, долгое время пытавшиеся стать родителями, были рады своим детям, выносить и вырастить сразу нескольких младенцев не так просто.
Однако современные технологии позволяют уже не перестраховываться: сейчас в большинстве случаев переносится только один эмбрион, что безопасно для мамы и малыша. Только в самых редких случаях врачи принимают решение о переносе двух (и крайне редко – более двух) эмбрионов, и это всегда обусловлено индивидуальными особенностями пациентки.
Процедура переноса совершенно безболезненна, проходит быстро и практически не требует предварительной подготовки.
Что может пойти не так? Процедура переноса технически очень проста, поэтому практически не сопряжена с рисками. Однако беременность может все же не наступить.
9. Ожидание
В среднем будущим родителям нужно 10–14 дней, чтобы убедиться, наступила ли беременность. Это непростой период для пары: теперь ничего нельзя сделать, только ждать.
Что может пойти не так? Беременность может не наступить: эмбрион может не прижиться. Однако стоит помнить, что при неудаче следует понять ее возможную причину и после этого процедуру можно будет повторить, а в случае успеха…
10. Сопровождение беременности
Беременность, наступившая в результате ЭКО, ничем не отличается от беременности, случившейся обычным путем. Единственное отличие заключается в том, что у родителей изначально были особенности здоровья, которые и заставили их прибегнуть к процедуре. Это минус. А плюс в том, что врачи знают об этих особенностях – во всех подробностях.
«Работа репродуктолога на определении наступления беременности не заканчивается, в любом случае мы контролируем и назначения, и ситуацию в целом. Как правило, на ЭКО приходят женщины с определенными гинекологическими проблемами, поэтому им требуется особое внимание специалистов», – считает доктор Александр Лапшихин.
Что может пойти не так? За девять месяцев беременности может произойти многое, но женщины, которые подошли к ее планированию осознанно и прошли черед процедуру ЭКО, в среднем более ответственно относятся к своему здоровью на этом этапе.
11.Рождение ребенка и его дальнейшее развитие
Дальнейшие события ничем не отличаются от событий, которые предстоят парам, чей ребенок был зачат обычным способом. Ребенок рождается путем естественных родов или через кесарево сечение, развивается в соответствии с возрастом и рано или поздно становится взрослым, полностью – это следует особо отметить – способным к естественному размножению.
За 40 лет, прошедших с первого успешного ЭКО, в мире с помощью этой технологии родилось более 6,5 миллионов детей. За их здоровьем следили особенно тщательно, и ни один из национальных реестров наблюдения за такими детьми не показывает какого-либо отличия ЭКО-детей от детей, зачатых привычным методом.
Это просто дети, родители которых очень сильно желали их рождения.












































Odnoklassniki
VKontakte
Telegram
RSS